03 марта 2026
Вы здесь
Переломы проксимального отдела бедра на фоне остеопороза: стратегия и тактика лечения
Одной из нерешённых задач здоровья пожилого населения, а значит, и нации в целом является остеопороз и ассоциированные с ним переломы, полученные при минимальной травме. По данным статистики, в России каждую минуту происходит 7 переломов позвонков, а каждые 5 минут – перелом проксимального отдела бедренной кости. Около 34 млн жителей РФ имеют высокий риск переломов, а к 2035 г. общее число переломов на фоне остеопороза увеличится с 500 тыс. до 750 тыс. случаев в год. По данным НИИ организации здравоохранения и медицинского менеджмента, в Москве в 2021 г. было зарегистрировано более 24,1 тыс. случаев остеопороза, причём примерно три четверти из них пришлось на лиц пожилого возраста.
На основании анализа статистических и демографических данных в перспективе в Москве следует ожидать ежегодно до9 тыс. переломов проксимального отдела бедра, связанных с остеопорозом. Данные отечественной и зарубежной литературы убедительно показывают тенденции выживания в зависимости от методов лечения. Так, летальный исход перелома проксимального отдела бедра в течение 6 месяцев после травмы отмечен в среднем в трети случаев (24-55%) при консервативном лечении, в то время как при оперативном лечении может быть снижен в несколько раз – до 5,910%.
С остеопорозом и его осложнениями связано значительное увеличение инвалидизации населения, в том числе и работоспособного, что влечет за собой значительные «необязательные» экономические расходы в области здравоохранения. При анализе данных о пациентах, не обращавшихся или не получивших специализированную травматологическую помощь, было установлено, что через год после перенесённого перелома 64% пациентов не выходили из дома, из них 46,9% были прикованы к постели.
Демографические факторы определяют высокую инцидентность низкоэнергетических переломов у людей пожилого возраста. В большинстве случаев остеопороз рассматривают как женскую проблему, так как частота патологических переломов на фоне остеопороза у женщин отмечена почти в 2 раза чаще, чем у мужчин. По данным эпидемиологических исследований в РФ, вероятность получить перелом проксимального отдела бедренной кости в возрасте 50 лет и старше составляет 4% у мужчин и 7% у женщин. Численность мужчин в России на 1 января 2021 г. составила 67,8 млн человек (46,4%), женщин – 78,3 млн (53,6%).
Согласно шкале демографического старения ООН, удельный вес лиц пожилого и старческого возраста (старше 65 лет) в развитых экономических странах составляет более 20% (в некоторых странах – 31%).
Стратегия
Клиники ЦИТО имеют многолетний положительный опыт лечения пожилых людей с переломами проксимального отдела бедра на фоне остеопороза. Мы перешли от объекта к субъекту. Таким образом, мы стали лечить не перелом проксимального отдела бедра, не просто пациента, а Пожилого Человека, попавшего в сложную, драматическую ситуацию. Это дорогие нам люди: любимые бабушки и дедушки, дядюшки и тётушки, подарившие нам беззаботное детство и счастливую юность, которым потребовалась наша помощь, внимание и любовь. Статус больного изменился от подчинённого к приоритетному, что привело к изменению стратегии лечения.
Стратегия:
– абсолютное качество медицинской помощи;
– концентрация пациентов в лучших условиях;
– быстрая высокоэффективная диагностика;
– привлечение лучших специалистов, командный подход для определения индивидуальной тактики лечения каждого пациента (совместное ведение до и после операции на основе добровольного сотрудничества и высокой компетентности в сочетании с ответственностью и заинтересованностью в результате лечения как команды в целом, так и каждого специалиста);
– индивидуальный уход;
– постоянный сестринский пост;
– индивидуальный методист ЛФК на весь период лечения, начиная с реанимации и до выписки на амбулаторное лечение.
Тактика
Лечение пожилых людей с переломом проксимального отдела бедра в абсолютном большинстве случаев оперативное. Раннее восстановлении двигательной активности пожилых людей с переломами бедра является жизнеспасающей процедурой, сроки оперативного лечения обоснованно индивидуализированы. Идеальные сроки с момента травмы – 6 часов – практически не достижимы, допустимым можно считать период до 48 часов. Выбор метода хирургической коррекции зависит от характера перелома, возраста пациентов: при благоприятной биомеханической модели (стабильный перелом) и возрасте до 50 лет преимущество за остеосинтезом, в более зрелом возрасте эндопротезирование надёжней. В любом случае операция должна обеспечить возможность ранней нагрузки.
Оперировать следует как можно раньше. Вероятность развития аваскулярного некроза головки бедренной кости (АНГБК) пропорциональна срокам с момента травмы до операции: если остеосинтез проведен в первые 12 часов, развитие АНГБК возможно в 25%, от 13 до 24 часов – в 30%, от 24 до 48 часов – в 40%, через неделю – в 100% случаев наблюдения.
Стресс после травмы, боль, иммобилизация являются основными причинами развития сердечнососудистых, респираторных, тромбоэмболических периоперационных осложнений. Кроме того, предоперационная подготовка в травматологическом отделении к «плановой» операции, ввиду занятости операционной, значительно повышает вероятность ятрогенной инфекции, является не только малоэффективной, но и опасной. Наиболее остро проблема выживания стоит у пациентов старше 80 лет. Выживаемость первого года выше у пациентов в клинически стабильном состоянии, оперированных в день поступления. Раннее вмешательство ассоциируется с уменьшением боли, длительности госпитализации и снижением вероятности тяжёлых осложнений.
Общие принципы:
– в подавляющем большинстве лечение оперативное;
– время операции критично;
– антикоагулянтная профилактика;
– медикаментозная коррекция остеопороза в 100% случаев.
Диагностика
Следует отметить важность точной диагностики повреждений проксимального отдела бедренной кости. В своей практике мы применяем бимодальный подход. С одной стороны, при ясной рентгенологической картине перелома одного из методов лучевой диагностики (рентгенографии) достаточно для постановки клинического диагноза. С другой стороны, для исключения перелома, при переломах без смещения, для предоперационного планирования необходима компьютерная томография. Перелом можно исключить при отсутствии признаков повреждения кости при параллельных методах исследования – рентгенография, КТ и МРТ.
Лечение
Всех пациентов с переломом проксимального отдела бедра на фоне остеопороза госпитализируют в отделение анестезиологии и реанимации независимо от сроков с момента травмы и состояния на момент поступления. Обследование проводят у постели больного по внутреннему протоколу бригадой специалистов, включая лучевую, ультразвуковую, функциональную диагностику, мониторинг основных систем органов. Данный подход позволяет значительно сократить время обследования, коллегиально выработать наиболее эффективную тактику ведения, обеспечить активную профилактику обострений сопутствующих заболеваний и возможных осложнений. Таким образом, предоперационная подготовка обеспечивает адекватную коррекцию основных функций и занимает несколько часов (а не дней, как в отделении травматологии). Как правило, оперативное вмешательство проводят в первые сутки после поступления, независимо от занятости операционной. После операции пациент возвращается в отделение реанимации всего на несколько часов, что обеспечивает непрерывное периоперационное сопровождение с учётом комплаентности к проводимой терапии.
С учётом командного подхода подготовка к оперативному лечению происходит в рабочем порядке. Отказ же от оперативного лечения принимается крайне редко и оформляется консилиумом специалистов.
Необходимость интенсивной терапии и наблюдения в реанимации обусловлена коморбидным состоянием пожилых людей, получивших перелом проксимального отдела бедренной кости. По нашим данным наблюдения более 1000 пациентов, в 96% случаев отмечены множественные сопутствующие заболевания, в 70% – патология сердечнососудистой системы,в 23% – патология органов дыхания, в 23% – цереброваскулярные нарушения, 13% – нарушение эндокринной системы, 10% – патология ЖКТ, 2% – патология мочевого пузыря. Кроме того, выявлены: гипопротеинемия у 19%, анемия (Hb ниже 100 г/л) – у 10%, а гиповолемия и гиперкоагуляция – у 100% пациентов.
Как видно из приведённых данных, контингент достаточно сложный, тем более с учётом предстоящего вмешательства. Тем не менее консенсус между анестезиологами и хирургами был найден. С одной стороны, таргетный подход в лечении больного пациента: коррекция не всех нарушений, а наиболее значимых. С другой стороны, минимально инвазивная хирургическая техника. Таким образом, прямых противопоказаний к оперативному лечению в абсолютном большинстве случаев не наблюдалось.
Выбор имплантата
Принципиально существует два типа переломов проксимального отдела бедра: шеечные – внутрикапсулярные переломы и вертельные – внекапсулярные. Переломы шейки бедренной кости на уровне прикрепления капсулы сустава – промежуточные (базисцервикальные). По данным мировой литературы, внутрикапсулярные переломы шейки бедра составляют 53,2%, базисцервикальные – всего 3,5%, вертельные – 43,3%. По нашим данным, в отделении травматологии и ортопедии взаимоотношение шеечных и вертельных переломов динамично меняется в разные периоды наблюдения. Например, в серии 562 наблюдений шеечные переломы составили 63,2% (355), вертельные – 36,8% (207). Остеосинтез переломов был выполнен примерно в половине случаев, эндопротезирование – в 58,3%.
Независимо от предпочтительных используемых классификаций клиническое значение имеет тип перелома – стабильный или нестабильный. От этого зависит выбор основного метода оперативного лечения – остеосинтез или эндопротезирование.
В другой серии 800 пациентов с переломами проксимального отдела бедренной кости шеечные стабильные переломы составили 16,2%. Для оперативного лечения были использованы канюлированные винты и напряжённые спицевые конструкции. Вертельные стабильные (2-фрагментарные) составили 22,6% – были использованы различные модификации пластин, динамические скользящие конструкции; шеечные нестабильные переломы – 40,5% – эндопротезирование; вертельные нестабильные (многооскольчатые, подвертельные) составили 20,7% – цефаломедуллярные конструкции. Учёт данных исследования позволяет нам планировать обеспечение операционного оснащения. Таким образом, для оперативного лечения требуются не только эндопротезы, но и арсенал металлоконструкций.
Остеосинтез
Следует отчётливо сознавать, что для пожилых людей ранняя операция – это фактически спасение жизни, профилактика множественных осложнений, связанных с вынужденным постельным режимом и гиподинамией.
К сожалению, данные осложнения развиваются очень быстро и носят лавинообразный характер. Сроки операции должны быть максимально приближены к моменту травмы, но обоснованно индивидуализированы.
Остеосинтез показан при вертельных переломах, независимо от сроков и возраста пострадавшего человека, при стабильных, вколоченных переломах шейки бедренной кости, при переломах типа Garden 13, Pauwels 12, где характер смещения позволяет надеяться на сохранение кровоснабжения, достаточного для сращения перелома. Оперативное вмешательство эффективно, если оно проведено в первые 3 суток после травмы, оптимальный возраст пациента – 50 лет и моложе. При выполнении остеосинтеза вне приведённых условий результат становится неопределённым, хотя и не исключает возможности положительного исхода и сращения перелома. Мы наблюдали подобные результаты в своей практике. Тем не менее в данной ситуации эндопротезирование надёжнее.
Возрастные и соматические особенности пожилых людей, получивших перелом проксимального отдела бедренной кости, определяют специальные требования к металлоконструкции для остеосинтеза. Применяемые имплантаты должны обладать высокой упругоустойчивостью, возможностью обеспечения динамической нагрузки по плоскости перелома. Дизайн имплантата позволяет оптимизировать биомеханические условия сращения перелома, уравновесить срезающие и ротационные силы и трансформировать их в силы компрессии перелома.
Хирургическая техника остеосинтеза простая и малотравматичная (малоинвазивная хирургия), максимально сберегает костную ткань, обеспечивает необходимую стабильность системы остеопорозная кость – имплантат, что определяет возможность ранней нагрузки весом тела. Классификация переломов АО/ASIF является основой для принятия решения по выпору способа остеосинтеза. Пластины со скользящим винтом и их модификации, канюлированные винты и другие скользящие конструкции являются проверенными временем надёжными имплантатами для стабильных переломов. Иногда металлоконструкции, на первый взгляд, имеют причудливую форму, однако клинические результаты подтверждают их эффективность. При выраженном остеопорозе показана аугментация шейки и головки бедра.
В идеальном варианте еще до операции следует провести денситометрию и компьютерное исследование минеральной плотности кости. Нарушения ремоделирования костной ткани были отмечены у всех пациентов с переломами проксимального отдела бедренной кости, причём в 85% случаев рентгеновская денситометрия выявила остеопороз с отклонением по Ткритерию более чем в 2,5 раза, в остальных 15% была выявлена остеопения.
При стабильных переломах шейки анатомическая репозиция и стабильная фиксация с динамической нагрузкой позволяют добиться положительных результатов даже в случаях отсроченной операции.
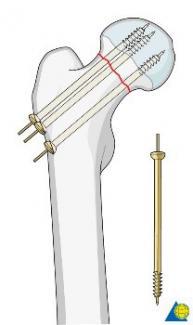
Со временем хирургическая техника применения канюлированных винтов АО изменилась в отношении расположения винтов. Винты также проводят параллельно через прокол кожи, один винт – по над малой кривизной, два винта – в центре шейки. Винты следует проводить в подвертельной области не ниже уровня малого вертела во избежание подвертельного перелома (рис.).
Особенностью такого остеосинтеза стабильных переломов является полное сохранение костной ткани шейки бедра, чего не удаётся сделать при рассверливании, спицы не повреждают и раздвигают костные балки, а напряжение конструкции позволяет сохранить стабильность.
В течение многих лет динамическиий бедренный винт (DHS) при простом переломе с сохранённой медиальной опорой являлся золотым стандартом остесинтеза, обеспечивая оптимальные биомеханические условия, позволяя раннюю полную нагрузку.
Оптимальной конструкцией для лечения нестабильных переломов мы считаем интрамедуллярные конструкции, позволяющие немедленную нагрузку весом тела. Однако, учитывая остеопороз и возраст, установка стержня имеет свои особенности. Наш опыт показал, что наилучшие результаты получены при установке конструкции максимально возможной длины – от метафиза до метафиза. Такая техника позволяет избежать концентрации нагрузки на конце стержня на уровне кортикальной кости, а следовательно, и периимплантного перелома. Метафизарный отдел бедренной кости обладает значительно лучшими амортизационными свойствами в силу своей структуры.
Адекватная конструкция, точная закрытая репозиция, малоинвазивная техника операции позволяют создать условия для сращения перелома на фоне остеопороза в биологически оптимальные сроки. Важным условием предотвращения осложнений остеосинтеза является медикаментозная коррекция остеопороза. Все случаи миграции отломков, нестабильности, замедленной консолидации были связаны с прогрессирующей потерей минеральной плотности кости, несмотря на отлично выполненную операцию.
Понимание биомеханики переломов вертельной области помогает в выборе конкретного имплантата, особенно это важно с учётом низкой минеральной плотности кости.
Плечо срезающих сил гораздо больше при накостном остеосинтезе А ввиду расположения пластины. Таким образом, интрамедуллярный остеосинтез становится предпочтительным с точки зрения биомеханики. С клинической точки зрения интрамедуллярный остеосинтез значительно менее травматичен, но требует ЭОПконтроля навыков закрытой репозиции и хорошей хирургической техники. По нашим данным, в серии наблюдений 107 случаев интрамедуллярного остеосинтеза продолжительность операции от разреза до последнего шва составила 15 минут при установке PFN A (10’23’), 17 минут – Gamma 3 (12’25’), 25 минут при установке длинного стержня Gamma Long (21’35’). Сокращение сроков пребывания пациентов в операционной оказывает значительное положительное влияние на состояние больного в моменте и позволяет избежать осложнений в последующем.
Перелом в области малого вертела, особенно со смещением, полностью нарушает прочность биомеханической конструкции проксимального отдела бедренный кости. Поэтому для восстановления опороспособности ноги необходимо искусственно восстановить механическую прочность медиальной дуги (дуга Адамса), цефаломедуллярная конструкция является эндопротезом медиальной дуги и позволяет исключить влияние срезающих нагрузок, трансформируя их в компрессирующие.
Недостатки остеосинтеза довольно определённо отмечены в литературе. Развитие аваскулярного некроза головки бедренной кости отмечено в 10-20% переломов без смещения, в 15-35% – при переломах со смещением, потеря фиксации – в 15%, несращение переломов может достигать 30%. Данные осложнения могут быть сведены до минимума при правильном подборе имплантата для пациента, использовании прецизионной хирургической техники. А главное – при 100процентном активном лечении остеопороза с момента поступления и сопровождении пациента до сращения переломов. Стабильность остеосинтеза и сращение перелома обеспечиваются восстановлением минеральной плотности кости или как минимум прекращением её потери, что неоднократно мы отмечали в своей практике. Консультативное сопровождение пациентов в центре остеопороза ЦИТО позволяет решить проблему осложнений, связанных с остеопорозом. Выбор правильного имплантата, отличная техника малоинвазивной хирургии травматологов ЦИТО позволяют свести до минимума осложнения, связанные с оперативным лечением.
Эндопротезирование
Показанием к эндопротезированию при переломе шейки бедренной кости являются все случаи очевидного или выявленного нарушения головки бедра, сроки с момента травмы более 3 суток, возраст старше 50 лет и также биомеханически нестабильные переломы типа 31 В3. Pauwels 3, Garden 34. Преимущество некогда популярных биполярных конструкций не подтвердилось как по данным литературы, так и по данным наших наблюдений. Кроме того, мы отметили, что функциональные результаты лучше при тотальном эндопротезировании.
Целью эндопротезирования является восстановление опороспособности и безболезненного движения в поражённом сегменте опорнодвигательного аппарата в максимально ранние сроки после травмы с минимальным неблагоприятным воздействием на организм в целом и на ткани в зоне вмешательства. Имплантация компонентов тазобедренного сустава состоит из нескольких этапов: доступ к суставу; вскрытие сустава и резекция элементов поражённого сустава; установка имплантатов в тазовую и бедренную кость. Для достижения цели необходимо оптимизировать выбор известных составляющих всех трёх компонентов как в общем (на системном уровне), так и в персональном подходе.
Малотравматичный доступ является основным компонентом быстрого восстановления и в корне меняет послеоперационный период, обеспечивая ранние безболезненные движения, сокращение анальгетиков, восстановление опороспособности, ходьбу без дополнительной опоры через неделю после операции. Возможность решения данных проблем мы видим в уменьшении хирургической агрессии, травматичности операции за счёт межмышечного подхода к тазобедренному суставу без миотомии и резекции капсулы. После ушивания капсулы возможно предположить восстановление проприорецепции за счёт сохранения и восстановления связок тазобедренного сустава. Сохранение проприорецепции положительно влияет на восстановление правильного стереотипа ходьбы и уменьшение болевого синдрома.
Далеко не во всех моделях эндопротезов заложена идея максимального сохранения нативного материала. Подгонка под шаблон приводит к значительному изменению структуры кости в месте имплантации: более длинная ножка больше разрушает костномозговой канал на протяжении; более толстая забирает губчатый слой – ухудшение регенерации и остеоинтеграции; глубокая посадка чашки в стандартных условиях уменьшает губчатый слой, ухудшает условия амортизации и регенерации и остеоинтеграции; массивная чашка прессфит продавливает внутреннюю стенку впадины изза разницы модуля упругости, кость уступает металлу.
В итоге вышеописанные моменты не способствуют улучшению качества остеоинтеграции и увеличению срока выживаемости эндопротезов.
Наш подход заключается в максимальном сохранении нативного материала: губчатой кости, капсулы сустава, в использовании костносохраняющего дизайна эндопротезов. Высокая резекция шейки бедренной кости с сохранением дуги Адамса, использование ножек меньшей длины до малого вертела, особенность дизайна обеспечивают достаточную стабильность при сохранении костномозгового канала и губчатой кости. Использование эластичных тазовых компонентов с адекватным модулем упругости – тонкостенные чашки, полиэтиленовые моноблоки с импрегнацией титана. При адекватном подборе компонентов бесцементная фиксация может использоваться гораздо шире. А цементная – по более строгим показаниям с учетом состояния тканей, а не возраста как основного показателя. Данные приёмы снижают травматичность операции, что изменяет характер послеоперационного восстановления. В перспективе увеличат сроки выживаемости эндопротеза.
Проксимальный отдел бедра представляет собой уникальную трёхмерную структуру, богат губчатой костью, которая обеспечивает механическую поддержку, снижает вес, смягчает нагрузку, вмещает костный мозг, способствует заживлению переломов, а также реагирует на деформацию и адаптируется к ней. По сравнению с годовой скоростью обновления кортикальной кости (3-10%) ежегодно ремоделированию подвергается 20-30% губчатой кости. Растущее количество данных свидетельствует о том, что дегенерация губчатых костных структур и трансформация трабекулярных пластинок в стержни связаны с потерей костной массы изза старения, менопаузы и остеопороза.
Пространственное распределение, толщина и вариации прочности трабекул губчатой кости следуют закону Вольфа, а трабекулярная структура – принципу использования наименьшего количества материала для получения оптимальных результатов напряжения, в соответствии с направлением основных напряжений, которым подвергается кость как в норме, так и после имплантации компонентов эндопротеза. Максимальное сохранение губчатой кости при эндопротезировании оказывает положительное влияние на результаты лечения.
Послеоперационное сопровождение пациентов
В губчатой кости микроархитектоника управляется внешней нагрузкой, и изменения в микроархитектонике и нарушении ремоделирования могут указывать на заболевание кости, такое как остеопороз. К сожалению, сама операция эндопротезирования не решает проблемы остеопороза, а, более того, именно решение проблем нарушений репаративной и физиологической регенерации костной ткани позволяет обеспечить качественную остеоинтеграцию, стабильность компонентов и выживаемость эндопротеза на фоне остеопороза. Таким образом, результаты эндопротезирования тазобедренного сустава при переломе шейки бедра имеют прямую зависимость от результатов лечения остеопороза. Понимание того, что остеопороз — это системное заболевание скелета, характеризующееся низкой массой кости и ухудшением микроархитектоники с последующим повышением хрупкости костей с предрасположенностью к переломам, не позволяет считать эндопротезирование тазобедренного сустава законченным этапом окончательного лечения.
Возникает вопрос: причём здесь травматолог? Он первый контактирует с пациентом после травмы, несёт ответственность за лучший результат, вынужден инициировать командный подход – никто этого делать не будет. Есть подозрения, что травматологи знают ключ к профилактике будущих переломов. В конечном итоге это и является основной целью после успешной операции.
По мнению профессора С.Родионовой, «…травматологи-ортопеды без понимания проблемы остеопороза обречены на огромное количество осложнений у пациентов». Для достижения наилучших результатов мы сочетаем медикаментозную коррекцию остеопороза с многофакторной профилактикой, которая включает ЛФК – тренировку равновесия, программы ОФП, формирование стереотипа ходьбы, рациональное питание, восполнение дефицита витаминов, коррекцию полипрагмазии, подбор рациональной терапии, в том числе и сердечнососудистой, лечение ортостатических нарушений, коррекцию зрения – подбор бифокальных очков, организацию окружающей среды, исключение провоцирующих факторов падения.
Особенности медикаментозной коррекции были определены в каждом конкретном случае после дополнительного обследования и консультации специалистов центра остеопороза ЦИТО. Схемы лечения остеопороза имеют отличия в конкретных наблюдениях, тем не менее их объединяет общий подход трёхкомпонентного лечения. Коррекция алиментарных нарушений – восполнение дефицита поступления Са++. Коррекция метаболических нарушений – восстановление утилизации и транспорта в костную ткань (активные метаболиты витамина D, кальцийрегулирующие гормоны). Третий костнопластический компонент включает восстановление нормального ремоделирования костной ткани и архитектоники кости. Качественное проведение терапии остеопороза в послеоперационном периоде обеспечивает консультативное сопровождение пациентов в центре остеопороза ЦИТО.
Заключение
Практика показывает – чем старше пациент, тем активнее должна быть продуманная тактика лечения: экстренная подготовка к операции в отделении реанимации и анестезиологии, наблюдение бригадой специалистов, DСО (damage control orthopedics – этапная хирургическая (ортопедическая) коррекция повреждений), оперативное лечение в первое утро поступления. План оперативного лечения определяют по внутреннему протоколу, отказ от оперативного лечения – коллегиально консилиумом специалистов.
Эффективность остеосинтеза была обеспечена анатомической репозицией, правильным позиционированием конструкции, малоинвазивной хирургической техникой стабильных переломов шейки бедра в допустимые сроки. Для гериатрических пациентов предпочтительнее эндопротезирование, функциональные результаты лучше при тотальном эндопротезировании. При лечении нестабильных вертельных переломов цефаломедуллярные конструкции наиболее эффективны. Обязательна 100процентная тромбопрофилактика. В серии наблюдений более 1000 случаев оперативного лечения пожилых людей с переломами проксимального отдела бедренной кости тромбоз вен нижних конечностей был отмечен в 6,7% случаев, летальный исход – в 0,9%.
Преемственность и командный подход являются залогом успеха. Успешная операция – это начало окончательного лечения и профилактики повторных переломов, что является необходимым условием сохранения высокого качества жизни близких для нас милых стариков.
Анатолий ЛАЗАРЕВ,
заведующий первым травматологоортопедическим отделением
НМИЦ травматологии и ортопедии им. Н.Н.Приорова,
профессор.
Москва.

Издательский отдел: +7 (495) 608-85-44 Реклама: +7 (495) 608-85-44,
E-mail: mg-podpiska@mail.ru Е-mail rekmedic@mgzt.ru
Отдел информации Справки: 8 (495) 608-86-95
E-mail: inform@mgzt.ru E-mail: mggazeta@mgzt.ru





